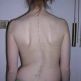
Potocznie skolioza rozumiana jest jako boczne skrzywienie kręgosłupa. W rzeczywistości jest to jednak zniekształcenie przestrzenne.
Obecnie skolioza definiowana jest jako deformacja trójpłaszczyznowa, dotycząca płaszczyzny czołowej (dominującym typem jest prawostronne skrzywienie piersiowe), płaszczyzny strzałkowej (nieprawidłowości fizjologicznych krzywizn kręgosłupa tj. kyfozy piersiowej i lordozy lędźwiowej oraz płaszczyzny horyzontalnej (wynik skręcenia całego kręgosłupa tj. rotacji oraz zniekształcenia w obrębie kręgu tj. torsji - klinicznie deformacja ta manifestuje się jako garb żebrowy w skrzywieniach piersiowych oraz wał lędźwiowy w skrzywieniach lędźwiowych). W praktyce klinicznej skoliozę rozpoznaje się na podstawie zdjęcia RTG wykonanego w projekcji przód-tył w pozycji stojącej stwierdzając obecność krzywizny o wartości liczbowej powyżej 10° wg Cobba (patrz niżej).
oraz płaszczyzny horyzontalnej (wynik skręcenia całego kręgosłupa tj. rotacji oraz zniekształcenia w obrębie kręgu tj. torsji - klinicznie deformacja ta manifestuje się jako garb żebrowy w skrzywieniach piersiowych oraz wał lędźwiowy w skrzywieniach lędźwiowych). W praktyce klinicznej skoliozę rozpoznaje się na podstawie zdjęcia RTG wykonanego w projekcji przód-tył w pozycji stojącej stwierdzając obecność krzywizny o wartości liczbowej powyżej 10° wg Cobba (patrz niżej).
Rozpoznawanie skolioz, zastosowanie diagnostyki obrazowej.
Wnikliwe badanie kliniczne stanowi podstawę diagnostyki skolioz. Dominującą rolę odgrywa badanie lekarza pierwszego kontaktu (szczególnie podczas badań bilansowych wykonywanych przez lekarza pediatrę czy lekarza rodzinnego) we wczesnym wykrywaniu deformacji kręgosłupa. Opanowanie podstawowego schematu badania w kierunku skrzywień kręgosłupa pozwala na wczesne stwierdzenie wady. Badanie kliniczne dziecka powinno obejmować:
ogólną ocenę symetrii sylwetki
ocenę symetrii klatki piersiowej w pozycji stojącej
ocenę krzywizn fizjologicznych kręgosłupa tj. kyfozy piersiowej i lordozy lędźwiowej
ocenę symetrii talii przy swobodnie opuszczonych kończynach górnych
ocenę symetrii barków przy swobodnie opuszczonych kończynach górnych
ocenę długości kończyn dolnych: w pozycji stojącej ocena wysokości kolców biodrowych przednich górnych oraz ocena wysokości kolców biodrowych tylnych górnych.
ocenę linii wyrostków kolczystych kręgów
tzw. test zgięciowy tj. wizualną ocenę symetrii okolic przykręgosłupowych w odcinku piersiowym i lędźwiowym kręgosłupa podczas skłonu do przodu - w kierunku obecności garbu żebrowego oraz wału lędźwiowego
Stwierdzenie nieprawidłowości w badaniu lub jakiekolwiek wątpliwości powinny kwalifikować dziecko do wizyty u lekarza ortopedy, który po ponownym badaniu klinicznym decyduje o dalszej diagnostyce. Podstawą diagnostyki obrazowej jest zdjęcie RTG całego kręgosłupa z wgięciem talerzy kości biodrowych wykonane na stojąco w projekcjach przód-tył i bocznej. Ujęcie talerzy kości biodrowych pozwala na orientacyjną ocenę wieku kostnego poprzez określenie zaawansowania procesu kostnienia nasady talerzy kości biodrowych (tzw. test Rissera). Standardowo wartość skrzywienia kręgosłupa ocenia się w pozycji stojącej (W pozycji leżącej skrzywienie częściowo koryguje się). Ocena ustawienia miednicy W tej pozycji może również sugerować ewentualne różnice w długości kończyn (pochyłe ustawienie miednicy może świadczyć o różnicy długości kończyn dolnych). liczbową wartość skrzywienia określa się poprzez pomiar kąta skrzywienia. Najpopularniejszą metodę oceny kąta skrzywienia wg Cobba przedstawia rys 2. Badanie radiologiczne służy również monitorowaniu przebiegu skrzywienia (wykonywanie ponownych RTG nie częściej niż co 3 miesiące i nie rzadziej niż co 12 miesięcy w zależności od wyniku badania klinicznego oraz ryzyka progresji skrzywienia). Współczesna diagnostyka obrazowa obejmuje również badanie KT w tym ocenę przestrzenną (3D) (rys.3) oraz badanie MRI. O ile badanie KT wskazane jest w przypadku skolioz kostno pochodnych oraz jako stały element diagnostyki przedoperacyjnej o tyle badania MRI w świetle współczesnej wiedzy o patogenezie skolioz powinno być standardem diagnostycznym w przypadku występowania skolioz u dzieci poniżej 10 roku życia oraz w skrzywieniach o nietypowej morfologii np. w lewostronnych skrzywieniach piersiowych, skrzywieniach krótkołukowych oraz w każdym przypadku nasuwającym podejrzenie neurogennego tła skrzywienia. Imponujący postęp jaki dokonał się w ostatnim czasie w rozwoju metod badań obrazowych oraz ich popularyzacja ujawniają zjawisko "pozornego" zwiększania się odsetka skolioz wtórnych, jako wynik odnajdywania prawdziwego tła zniekształcenia w skoliozach uważanych wcześniej za idiopatyczne.
Przyczyny powstawania skolioz:
Skolioza to zniekształcenie niejednorodne pod względem etiopatogenezy, która stanowi podstawowe kryterium klasyfikacji mającej najbardziej praktyczne znaczenie.
Ogólnie ze względu na przyczynę skoliozy podzielono na:
skoliozy czynnościowe - nie mają charakteru zmian utrwalonych - są wynikiem np. różnicy długości kończyn, przykurczów stawów biodrowych, podrażnienia korzeni rdzeniowych np. procesem zapalnym lub nowotworowym. Usunięcie przyczyny eliminuje skrzywienie.
skoliozy strukturalne - mają charakter zmian utrwalonych. Ogólnie dzieli się je na:
wrodzone skoliozy kostnopochodne: np. kręgi klinowe, zrosty żeber, półkręgi. Częstość występowania - poniżej 0,5%.
nerwowomięśniowe: np. w przebiegu przepukliny oponowo rdzeniowej, mózgowego porażenia dziecięcego, artrogrypozy, pourazowych niedowładów wiotkich i spastycznych, ataksji Friedreicha, dystrofii mięśniowych itp. Odsetek występowania skolioz w tych schorzeniach sięga od 20 (np. w MPDz) do 90% (np. w dystrofii mięśniowej Duchenne). Są skrzywienia cechujące się wysoką częstością progresji (progresja skrzywienia - postęp skrzywienia o co najmniej 10° w ciągu ostatniego roku w skoliozach poniżej 20° lub o 5° w skoliozach powyżej 20°), która jest szybka i trwa praktycznie przez całe życie pacjenta i prowadzi do ciężkich deformacji kręgosłupa klatki piersiowej i miednicy
skoliozy idiopatyczne(ok. 80 - 90% wszystkich skolioz) - przyczyna nieznana. Odsetek występowania - ok. 2-3% populacji. Częstość szybkiej progresji jest niższa niż w przypadku skolioz nerwowomięśniowych. W skoliozach do 30° progresja występuje praktycznie do momentu osiągnięcia dojrzałości kostnej. Skoliozy o wartości kątowej skrzywienia ponad 30° mogą pogarszać się przez całe życie.
Praktyczne znaczenie tej klasyfikacji wynika z odmiennej biologii poszczególnych rodzajów skolioz oraz sposobów leczenia. Ze względu na niewielką częstość występowania oraz stosunkowo łagodny przebieg kliniczny wrodzonych skolioz kostnopochodnych dalsza część artykułu pomija ten typ skrzywień.
Cele i sposoby leczenia:
Sposób zastosowanego leczenia zależy od przyczyny i wielkości skrzywienia oraz wieku pacjenta i opiera się na powszechnie przyjętych ogólnoświatowych standardach oraz na doświadczeniach własnych ośrodka leczącego. Wybór sposobu leczenia to zawsze bilans potencjalnych zysków i potencjalnych powikłań związanych z zastosowaną metodą.
Leczenie bezoperacyjne:
Bez względu na przyczynę skoliozy cel leczenia bezoperacyjnego sprowadza się do zatrzymania postępu deformacji, a nie jej korekcji. Nasuwa się więc jednoznaczny wniosek o decydującej roli wczesnego rozpoznania i wczesnego rozpoczęcia leczenia skrzywienia.
Sposoby leczenia bezoperacyjnego:
ćwiczenia - zależnie od przyczyny - zbalansowanie lub wzmocnienie przykręgosłupowego aparatu mięśniowego. Stosowane w skoliozach idopatycznych do wartości skrzywienia 20-25°. W skoliozach neurogennych praktyczna wartość ćwiczeń jest niewielka ze względu na zwykle upośledzoną ogólną sprawność fizyczną pacjentów oraz ze względu na fakt braku współpracy w wykonywaniu ćwiczeń.
leczenie gorsetem - wskazane w skoliozach o wartości powyżej 25° lub w skoliozach progresujących o wartości skrzywienia poniżej 25° (rys 4). W leczeniu skolioz idiopatycznych leczenie to ma sens u pacjentów, którzy nie osiągnęli wieku dojrzałości szkieletowej. Warunkiem skuteczności leczenia gorsetowego jest stosowanie go przez całą dobę z niewielką przerwą na ćwiczenia i toaletę - wymaga to bardzo dobrej współpracy z pacjentem. Praktyczna wartość leczenia skolioz neurogennych przy pomocy gorsetu jest znikoma z uwagi na nietolerancję aparatu, ryzyko powikłań infekcyjnych i odleżyn, szczególnie u pacjentów nie chodzących oraz odmienny w stosunku do skolioz idiopatycznych naturalny przebieg choroby (progresja zdecydowanie częstsza, szybsza i trwająca praktycznie przez całe życie pacjenta)
Leczenie operacyjne:
Wskazania
Jak już wcześniej wspomniano wybór metody leczenia to bilans potencjalnych korzyści i możliwych powikłań. Wartości skrzywienia powyżej 40° u pacjentów rosnących i powyżej 50° u pacjentów po osiągnięciu dojrzałości szkieletowej to powszechnie przyjęte kryterium kwalifikacji do leczenia operacyjnego. Poprzez korekcję i usztywnienie korygowanego odcinka kręgosłupa leczenie operacyjne ma na celu zapobieganie ciężkim deformacjom kręgosłupa, klatki piersiowej i miednicy oraz wtórnym zmianom w układzie krążenia i oddychania. Jest jednak obarczone dużym ryzykiem powikłań takich jak powikłania neurologiczne (uszkodzenie korzeni nerwów rdzeniowych, powstanie ognisk niedokrwiennych w rdzeniu kręgowym), neuroinfekcji, nietolerancji elementów instrumentarium, destabilizacja zespolenia i dalsza progresja skrzywienia, dekompensacja skrzywienia.
Metody leczenia operacyjnego:
Wybór metody leczenia operacyjnego opiera się na analizie przyczyny, wielkości i morfologii skrzywienia, wieku pacjenta oraz wyników badań obrazowych (RTG, KT, MRI). Podstawowe metody leczenia operacyjnego to:
etapowa korekcja skrzywienia z dostępu tylnego
korekcja skrzywienia z dostępu tylnego
korekcja skrzywienia z dostęp przedniego (przez klatkę piersiową)
Leczenie operacyjne może polegać na zastosowaniu wyłącznie jednej z tych metod, często obejmuje jednak ich kombinacje (operacje wykonywane są jednoczasowo lub etapowo).
W dużym uproszczeniu istota leczenia operacyjnego polega na korekcji skrzywienia poprzez zastosowanie systemu haczyków i śrub mocowanych w trzonach kręgów (śruby) lub na łukach kręgów (haczyki). Na tych elementach mocuje się pręty, na których dokonuje się korekcji skrzywienia poprzez rozciąganie strony wklęsłej i kompresję strony wypukłej skrzywienia. Ostateczne usztywnienie uzyskiwane jest poprzez wytworzenie się bloku kostnego - w korekcjach z dostępu tylnego przy użyciu przeszczepów kostnych (własnych lub allogenicznych) umieszczanych wzdłuż całego zainstrumentowanego odcinka kręgosłupa, a w przypadku korekcji z dostępu przedniego w wyniku zrostu trzonów kręgowych (po uprzednim usunięciu krążków międzykręgowych).
Leczenie skolioz u pacjentów rosnących: jego odrębność wynikają z nieukończonego wzrostu kręgosłupa (w okresie intensywnego wzrostu trzon kręgu zwiększa wysokość o ok. 1 mm/rok). W zależności od morfologii skrzywienia leczenie operacyjne polega na zastosowaniu tzw. "zestawów rosnących" (rys. 5) nie powodujących usztywnienia kręgosłupa (dodatkowe korekcje co ok. 6 miesięcy - niewielkie cięcie nad elementem rozsuwającym pręty) lub na wykonaniu korekcji i stabilizacji z dostępu przedniego, która pozwala na dobrą korekcję skrzywienia przy usztywnieniu zaledwie 3-4 kręgów. Po osiągnięciu przez pacjenta wieku dojrzałości szkieletowej dokonuje się ostatecznej korekcji i usztywnienia z dostępu tylnego.
Leczenie skolioz u pacjentów z dojrzałością kostną: ogólną zasadą jest jednoczasowa korekcja i stabilizacja skrzywienia. Sposób leczenia dyktowany jest morfologią i wielkością skrzywienia. Najczęściej stosowaną metodą jest korekcja i stabilizacja z dostępu tylnego generalnie w skrzywieniach dwułukowych bądź długich jednołukowych (rys. 6). W leczeniu krótkich krzywizn jednołukowych stosuje się zwykle korekcję i stabilizację z dostępu przedniego (rys.7). Natomiast leczenie ciężkich i sztywnych deformacji wymaga zastosowania rozleglejszych procedur operacyjnych. Zwykle w takich przypadkach w pierwszym etapie wykonuje się tzw. uwolnienie przednie z dostępu przez klatkę piersiową (usunięcie krążków międzykręgowych w najbardziej zniekształconych segmentach), a w następnym etapie jednoczasowo lub bezpieczniej po zastosowaniu przez okres ok. 2 tygodni wyciągu bezpośredniego za czaszkę i kości udowe) korekcję i usztywnienie z dostępu tylnego
Powyżej w dużym uproszczeniu przedstawiono ogólne zasady operacyjnego leczenia skolioz. Pewne odrębności istnieją w leczeniu skolioz nerwowo-mięśniowych - wynikają one z kilku powodów. Po pierwsze - są to zwykle skrzywienia bardzo ciężkie (rys 7.), po drugie - ze względu na upośledzoną aktywność fizyczną części kręgów, na których osadza się elementy instrumentarium są o wiele mniej wytrzymałe mechaniczne i po trzecie są to pacjenci posiadający dodatkowe obciążenia wynikające z choroby zasadniczej. Dlatego operacje takie są bardziej skomplikowane, czasochłonne i rozległe, a tym samym obarczone większym ryzykiem powikłań, szczególnie pod postacią infekcji, stresowych owrzodzeń żołądka i jelit, a w konsekwencji ogólnym wyniszczeniem. Prowadzenie takiego leczenia wymaga doskonałego przygotowania lekarzy operujących, ale należy podkreślić równorzędna rolę lekarza anestezjologa w całym procesie leczenia tj. przygotowania pacjenta do zabiegu, prowadzenia pacjenta podczas zabiegu i opieki pooperacyjnej
O ile konieczność leczenia skolioz idiopatycznych wydaje się być oczywista dla rodziców, lekarzy rodzinnych, lekarzy specjalistów, to świadomość konieczności leczenia skolioz nerwowomięśniowych jest niestety niewielka. Należy zdać sobie sprawę z faktu, że postępująca deformacja kręgosłupa w skoliozach prowadzi do ciężkich deformacji klatki piersiowej i brzucha powodując wtórne zmiany w' układzie krążenia i oddychania oraz układzie pokarmowym i moczowym. U pacjentów leżących zniekształcenia te również sprzyjają powstawaniu odleżyn. Powstanie ciężkiej deformacji u pacjentów pionizowanych lub siedzących uniemożliwia wykonywanie tych czynności. Biorąc pod uwagę bardzo ograniczone możliwości leczenia bezoperacyjnego skolioz nerwowomięśniowych leczenie operacyjne staje się metodą z wyboru w postępowaniu terapeutycznym w tych schorzeniach.
Upowszechnienie tego sposobu leczenia wymaga pokonania barier - zarówno mentalnych jak i organizacyjnych. Łatwy dostęp do ośrodka zajmującego się leczeniem skolioz nerwowomięśniowych. dobra współpraca lekarzy i rehabilitantów oraz podniesienie poziomu świadomości o konieczności skutecznego leczenia tych deformacji to jedyna szansa na poprawę komfortu życia pacjentów dotkniętych skoliozami nerwowomięśniowymi.
Zamieszczenie tego artykułu na łamach Biuletynu OIL w Rzeszowie wiąże się z powołaniem do życia fundacji "Prosto w Przyszłość". Priorytetowym statutowym zadaniem Fundacji jest pomoc w tworzeniu i udoskonalaniu samodzielnego ośrodka oferującego możliwość operacyjnego leczenia skolioz neurogennych. Pomysłodawcą i założycielem Fundacji jest zespół lekarzy Oddziału Ortopedii i Traumatologii Dziecięcej Szpitala Wojewódzkiego nr 2 w Rzeszowie, jednak powstanie Fundacji nie byłoby możliwe bez pomocy życzliwych nam osób: fundatorów - Pani Ewy Glesmer, Pana Adama Gajdka i Pana Słayvomira Wrońskiego . Pragniemy również wyrazić swoją wdzięczność Pani redaktor Iwonie Hajnosz za zorganizowanie na łamach Gazety Wyborczej konkursu na nazwę Fundacji, Panu Dyrektorowi Januszowi Solarzowi za udostępnienie pomieszczeń Szpitala Wojewódzkiego nr 2 w Rzeszowie jako siedziby Fundacji, Pani redaktor Annie Tomczyk (Telewizja Rzeszów), Pani Annie Gorczycy (Gazeta Wyborcza) i pani Barbarze Pielichowskiej (Radio Rzeszów) oraz redakcji Super Nowości za pomoc w popularyzowaniu naszego przedsięwzięcia w regionalnych mediach. Dziękujemy również serdecznie członkom Rady za udział w pracy Fundacji
Źródło: www.nil.org.pl
 Strona główna
Strona główna Przeglądaj
Przeglądaj Profil
Profil Poczta
Poczta
 oraz płaszczyzny horyzontalnej (wynik skręcenia całego kręgosłupa tj. rotacji oraz zniekształcenia w obrębie kręgu tj. torsji - klinicznie deformacja ta manifestuje się jako garb żebrowy w skrzywieniach piersiowych oraz wał lędźwiowy w skrzywieniach lędźwiowych). W praktyce klinicznej skoliozę rozpoznaje się na podstawie zdjęcia RTG wykonanego w projekcji przód-tył w pozycji stojącej stwierdzając obecność krzywizny o wartości liczbowej powyżej 10° wg Cobba (patrz niżej).
oraz płaszczyzny horyzontalnej (wynik skręcenia całego kręgosłupa tj. rotacji oraz zniekształcenia w obrębie kręgu tj. torsji - klinicznie deformacja ta manifestuje się jako garb żebrowy w skrzywieniach piersiowych oraz wał lędźwiowy w skrzywieniach lędźwiowych). W praktyce klinicznej skoliozę rozpoznaje się na podstawie zdjęcia RTG wykonanego w projekcji przód-tył w pozycji stojącej stwierdzając obecność krzywizny o wartości liczbowej powyżej 10° wg Cobba (patrz niżej).